第8回目となる今回は、近畿大学医学部 内分泌・代謝・糖尿病内科講師の能宗伸輔先生(写真後方右側)を訪ねました。主任教授である池上博司先生(写真後方左側)にも同席いただき、研究についての説明はもちろん活発な意見交換が行われました。

能宗先生の研究内容については研究概要書をご覧ください。
なお、本事業は大塚商会ハートフル基金の助成を受けて開催することができました。
目次
- (動画)
- 能宗先生からのメッセージ
- 池上先生からのメッセージ
- (記事)
- はじめに
- 研究のテーマについて
- 単一遺伝子疾患と多因子遺伝子疾患
- 1型糖尿病は多因子遺伝子疾患なのか
- 日本での1型糖尿病の家族歴
- 次世代シーケンス機を用いた遺伝子解析
- 同一家系内に3名以上の1型糖尿病を発症した家族
- 現状の課題
- 今後の研究
- 質問コーナー
能宗先生からのメッセージ
※能宗先生が協力を求めているのは、2名以上の1型糖尿病患者がいらっしゃるご家族になります
池上先生からのメッセージ
研究室訪問
はじめに
患者さんと診察室で1対1でということはよくあるのですけれども、今回のように患者さんの生の声を聞く機会というのは、患者会以外でというのはなかなかありません。また、その時でも研究の話というのはしづらいので、このような機会は私どもとしても非常にいい機会だと思っています。
研究のテーマについて
2016年に日本IDDMネットワークの1型糖尿病研究基金から私どもに助成をいただきました「次世代シーケンス法を駆使した1型糖尿病原因遺伝子の同定とβ細胞に機能廃絶予知予防への応用」という課題の研究内容について出来る限り伝わればいいなと思ってお話しさせていただきます。
私どもの研究室が掲げているテーマですが、糖尿病といっても1型糖尿病や2型糖尿病などといろいろありますけれども、メインにすえている研究というのが1型糖尿病ということで、その根治を究極の目標として、日本人における1型糖尿病の体質を特定することによって未知の発症機序を発見したり、治療につなげられたりしないかということを主に考えています。主に日本人特有の遺伝素因というものがないか?見つけられないか?ということですね。
単一遺伝子疾患と多因子遺伝子疾患
そもそも糖尿病は遺伝するのか?根本的な疑問をお持ちの方もおられるかと思うのですが、その話をする前にイントロダクションとして遺伝疾患についてお話します。
遺伝疾患と呼ばれるものは、単一遺伝子疾患と多因子遺伝子疾患という大きく2種類に分けられます。
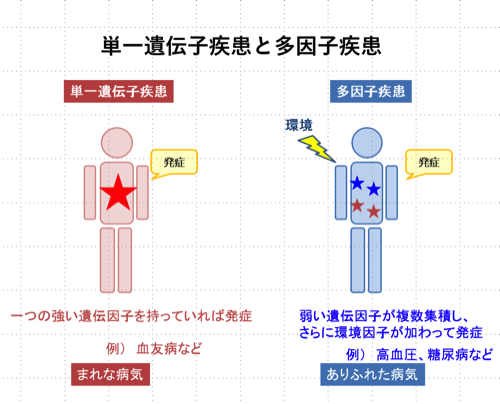
単一遺伝子疾患というのは、図に原因となる遺伝子のイメージを赤い★で示していますけれども、これが1つの強い遺伝因子を持っていれば発症するという種類の疾患です。例えば、血友病という血液が固まりにくくなる病気というのがこれに当てはまると思います。一方、多因子疾患というのは1つ1つの遺伝子が病気の発症に関わる力は弱いんですね。それがいくつか重なって、そこにさらに環境の要因が加わることで初めて発症します。多くの要因が関わっているということで多因子疾患と言います。これは、高血圧とか糖尿病とか、ちまたでよく聞く病気が当てはまります。単一遺伝子疾患というのはまれな病気で、多因子疾患というのはありふれた病気と、そういうふうな分類が出来ます。糖尿病は1型糖尿病も2型糖尿病もこちらの多因子疾患に該当します。
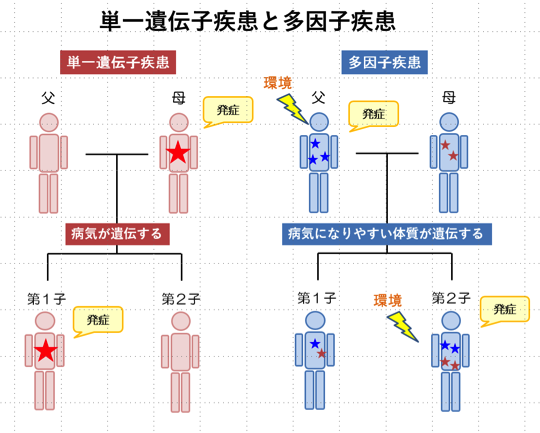
次に、図の左側が単一遺伝子疾患の家族の場合の遺伝について考えたものです。お母さんが原因となる強力な遺伝因子を持っていて病気をお持ちだという場合、そのお子さんは、お母さんから遺伝素因を半分、お父さんから遺伝素因を半分ずつ受け継ぎますので、原因となる強力な遺伝子を受け継ぐ確率は半分ということになります。たまたまそのお子さんが原因遺伝子を受け継いだらこれは1つの遺伝子のある程度強い力で発症する単一遺伝子疾患ですから、発症するということになります。だから、この場合は病気が遺伝するという表現が一番しっくりくるのではないでしょうか。「この病気は遺伝しますか?」と聞かれたら「はい」と言って差し支えないような病気ですね。一方の多因子疾患というのは、仮にですがお父さん側にも病気になりやすくするような体質にかかわる遺伝子がいくつかあって、お母さん側にもいくつかあり、それらのうちのいくつかをお子さん方が受け継ぐということになります。でも、これだけでは発症しないんですね。ここにさらに環境因子が加わって初めて発症につながります。これは病気が遺伝するというよりは、病気になりやすい体質が遺伝するというようなイメージを持っていただいたらいいかなと思います。だから、「遺伝する」と表現するとちょっと違和感を覚えるような病気が多因子疾患ということになります。
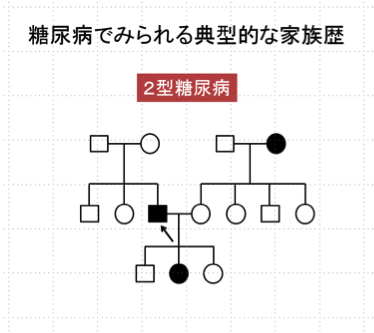
では我々が糖尿病の患者さんを目の前にして「ご家族にどなたか糖尿病の人いますか」と家族歴を聞いたときに「何人かいる」と返事をされる、いわゆる多因子疾患の典型的な家系図というのは上記の図になります。
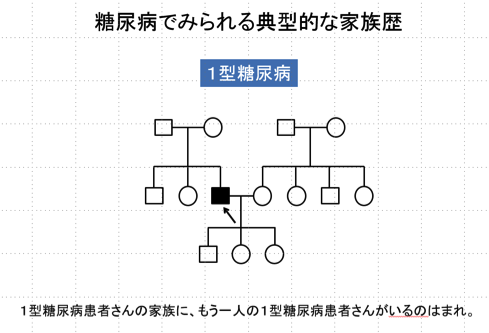
一方で同じ多因子疾患であるはずの1型糖尿病の場合の家系図というのは上記のような感じです。「家族には誰も糖尿病の人はいません。」というような方が多くて、同じ家族の中に2人目の1型糖尿病患者さんが居るという例にはほとんど出くわさないんですね。我々が診ている患者さんの中でも非常に稀です。
1型糖尿病は多因子疾患なのか
ここで、1型糖尿病は本当に多因子疾患なのかという話なんですけれども、以下のような欧米の研究があります。
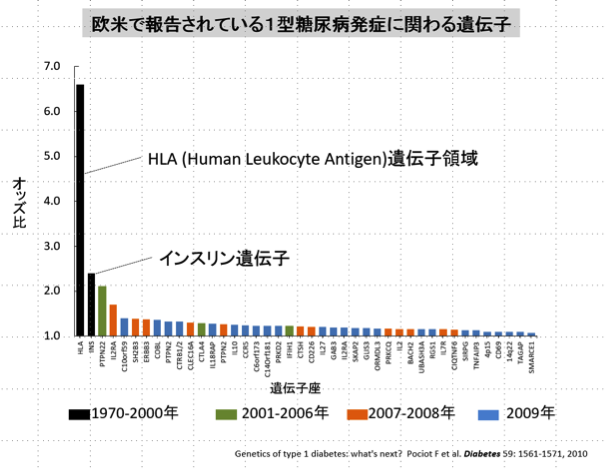
参考:Genetics of Type 1 Diabetes: What’s Next?
上記は、欧米で報告されている1型糖尿病の発症に関わる遺伝子を並べた図です。横軸に発症に関連する遺伝子の名前が羅列されており、縦軸は1つの遺伝子の発症にかかわる強さだと思って下さい。
突出して強く発症に関わっているのがHLA((Human Leukocyte Antigen=ヒト白血球抗原))という遺伝子の領域です。これは、白血球の血液型みたいなものですね。例えば、移植をするときは拒絶反応を起こしにくくするために白血球の血液型が同じようなものを選んで移植します。HLAはヒトの免疫に関わる重要な分子であり、1型糖尿病は免疫が関わってインスリンを出す細胞が攻撃されてしまう病気なので、その関与はずば抜けているということになります。ただ、HLA遺伝子だけでは発症しません。この遺伝子を持っていることが必要条件ではありますが十分条件ではなく、これに何か他の遺伝因子が加わって、そこにさらに、ウイルス感染などの環境因子が加わってはじめて1型糖尿病を発症すると言われています。
2つ目に大きいのがインスリンの遺伝子です。その他にも小さな小さな効果を持つ遺伝子群が沢山みつかってます。大雑把に数えても40以上あります。これぐらいの数の遺伝子が関わっている1型糖尿病は、多因子疾患だというのがわかっています。
日本での1型糖尿病の家族歴
では、なぜ2型糖尿病のように家族内に何人も発症しないのかということなんですけれども、これは全体数の問題です。2型糖尿病は何年かごとに厚生労働省が調査をし、成人の5人に1人が糖尿病を否定できないと伝えられていますけれども、その数はどんどん増えています。その中における1型糖尿病の占める割合というのは、ものすごく少ないんです。これは試算ですけれども日本国民の中の糖尿病の有病率(糖尿病を持っている人)が12%だとした場合、1型糖尿病というのは0.014%しかいないと言われているので非常に少ないんですね。ですから、もともとの母集団がものすごく少ないので、家族内で2人目の発症に出くわす確率もものすごく少ないということになります。
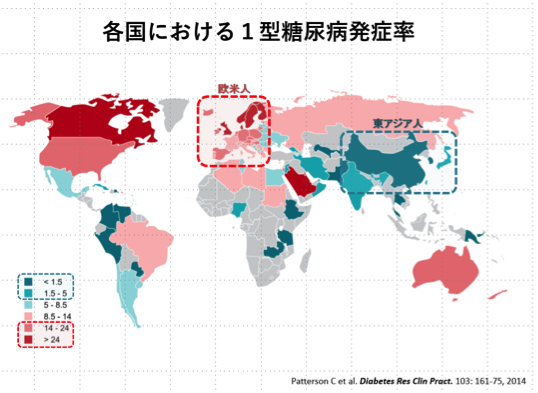
もう一つ、1型糖尿病というのは実は人種差があると言われています。これは世界地図ですが、赤で示された国というのは1型糖尿病の発症率が高い国で、緑で示された方が発症率の低い国です。欧米は赤色で示されていますが、東アジアの方は緑色ですね。日本、韓国、中国というのは1型糖尿病がかなり少ない国です。2型糖尿病に比べると欧米でも1型糖尿病の方が少ないですけれども、日本では特に少ないということになります。
一般人口における有病率は欧米に比べて日本で低いわけですが、その差は29倍ぐらいあります。おそらく皆さんが興味を持っておられるのは、自分が1型糖尿病を発症している場合に自分の家族は発症しますか?ということではないかと思います。同一家族内と言いますけれども、例えば兄弟姉妹の一方が発症した場合にもう一人の兄弟姉妹が発症する率を欧米と日本で比較すると、一般人口の発症率にみられる大きな差とは異なり、差はあまり大きくありません。欧米では約6%、日本では約4%の人が家族内に2人目の患者さんを持っていると言われています。これを多いと捉えるか少ないと捉えるかですが、裏返して考えると日本人の1型糖尿病患者さんの96%(100-4=96)では家族の中にもう一人の患者さんはいないということになります。だから、ほとんどの人にとって家族が1型糖尿病を発症するリスクは高くないということですね。
ただ、非常に稀ではありますけど、同一家族内で3人以上の方が発症されている例もあります。先程、欧米で1型糖尿病の発症に関連する遺伝子を40以上見つけましたよという研究を紹介しました。これはどういう研究をしているかというと、1型糖尿病の患者さんと、その患者さんとは全く血縁関系のない健康な方を別のグループとして集めてきて、遺伝子の頻度を比較しているんですね。7500名もの1型糖尿病患者さんと9000人の健常な方を集めてようやくこれだけたくさんの遺伝子が見つかるということです。欧米に比べて日本人の1型糖尿病患者さんの数はかなり少ないので、これだけの数を集めるのはほぼ不可能です。こういった解析は、患者さんが沢山いる欧米のようなところに向いている解析方法ではないか、と考えています。日本でももちろん欧米と同様の解析はやっています。それで欧米と同様に発症に関与する要因として確認されているものも一部にはあるんですけれども、やはり大規模に数を揃えてたくさんの小さな効果を持つ遺伝子をみつけるのは日本人では容易ではありません。日本では、とても稀ではありますけれども発症率が高い家系(一つの家系に2人以上の1型糖尿病患者さんがいる家系)を集めて、発症に影響の強い稀な遺伝子をみつけていく方が効果的ではないかというのが我々の研究の着想です。
次世代シーケンス機を用いた遺伝子解析
 次世代シーケンス機という機械の話がタイトルにありましたが、これが何なのかという話をしたいと思います。次世代があるということは旧世代があるということになります。1990年代から米国が中心になってヒトゲノム計画という、ものすごい予算を使ってヒト一人の染色体上の遺伝子を全部読みましょうというプロジェクトをやったんですね。昔の機械を使ってやると10年以上かかりました。10年後の2000年の時点で大体のドラフトの遺伝子配列が全部出ましたよという研究成果があって、それから3年かけてきちんと間違いのない配列というのが公表されたという時代がありました。ヒト一人の解析に10年以上かかっていては研究が進まないという問題がありましたが、技術が進歩して解消されました。次世代シーケンス機では、ヒト一人の全染色体の遺伝子配列を読むことに関しては数日で終わります。一人につきだいたい1,000ドルぐらい。以前の30億ドルかかっていた時と比べたら全然違いますね。それでもまだ高いのは高いのですが、全ての遺伝子の配列を読んでしまうという方法が可能な時代に入ってきているということです。
次世代シーケンス機という機械の話がタイトルにありましたが、これが何なのかという話をしたいと思います。次世代があるということは旧世代があるということになります。1990年代から米国が中心になってヒトゲノム計画という、ものすごい予算を使ってヒト一人の染色体上の遺伝子を全部読みましょうというプロジェクトをやったんですね。昔の機械を使ってやると10年以上かかりました。10年後の2000年の時点で大体のドラフトの遺伝子配列が全部出ましたよという研究成果があって、それから3年かけてきちんと間違いのない配列というのが公表されたという時代がありました。ヒト一人の解析に10年以上かかっていては研究が進まないという問題がありましたが、技術が進歩して解消されました。次世代シーケンス機では、ヒト一人の全染色体の遺伝子配列を読むことに関しては数日で終わります。一人につきだいたい1,000ドルぐらい。以前の30億ドルかかっていた時と比べたら全然違いますね。それでもまだ高いのは高いのですが、全ての遺伝子の配列を読んでしまうという方法が可能な時代に入ってきているということです。
同一家系内に3名以上の1型糖尿病を発症した家族
報告書(PDFファイル)にも書かせていただいたように、1型糖尿病の患者さんが家族の中に3名以上おられる家系に複数ご協力いただいて研究を進めています。
そのうちで、4人のお子さんのうち3人が1型糖尿病を発症した家系のお話をしたいと思います。大雑把なやり方としては、この家系のご両親とお子さん合わせて6名全員の遺伝情報をすべての領域で解読して、発症した人に共通する遺伝子と発症してない人の遺伝子を比べ、照らし合わせるわけです。発症した人に共通した遺伝子を発症していない人も持っていた場合は、病気にかかわる主たる遺伝子ではないですから引き算するわけですね。この家系の場合は、こうやって出てきた遺伝子変異といいますけれども、一般の配列とちょっと違う所というのが9,200か所以上みつかっています。1型糖尿病が同一家系内に何人かでてくるのは非常に珍しいという話をしましたけれども、ということは一般の人がほとんど持っていない遺伝子の変異である必要があるということです。ほとんど一般の人は持っていない変異でたまたまこの家系の人だけが持っているというものを調べてみると、611個に絞り込めます。その中で発症者だけにあって発症してない人にはみつからないものに限定すると21個、さらにその中で遺伝子の構造とか機能に影響するだろうと予測されるものにしぼると大体11個あります。こんな感じで少しずつしぼっていくんです。これでもまだ11個あり、この中のどれかということがわかりません。今度は染色体(=遺伝情報の発現と伝達を担う生体物質。ヒトの二倍体細胞は、22対の常染色体と1対の性染色体の計46の染色体をもつ)のどこにその原因となるような遺伝子が存在するのかという場所を調べる方法というのもあるんですね。その場所を調べるという方法も組み合わせて解析してみた結果、これは怪しいという遺伝子を1つに絞り込んだわけです。これはこの家系で発症にかかわっているかもしれないという変異なんですけれども、一般的な1型糖尿病の患者さんでも発症に関係していないかを解析してみました。患者さんと健康な人を集めて遺伝子を持っている頻度を比べてみると、この遺伝子配列を健康な人はほとんど持っていないですけれども、患者さんは一定の頻度で持っていることが分かりました。この2群の間には有意差があるという統計的な裏付けはとれています。この配列を持っていると1型糖尿病に9倍ほどなりやすい。先ほど欧米での関連遺伝子が40個以上ありますという図をお見せして最も強いですよと言ったHLAの強さに勝るとも劣らないような強さの遺伝子が日本で見つかったということになります。この遺伝子配列を欧米人の1型糖尿病患者さんも持っているかどうか解析してみると誰も持っていなかったんですね。つまり、これは日本人特有の遺伝子変異である可能性があるということです。今後は、他の各家系に特有の責任遺伝子についても調べていきたいと思いますし、それと並行して複数の家系に共通の遺伝子変異も見つかる可能性があると考えています。
現状の課題
家族の中で1型糖尿病を複数名が発症しているという家系は非常に稀です。そのため家系の遺伝子サンプルの収集に時間がかかるというのが一番大きなハードルだと思います。また家系によって明快な結果が出る家系とそうでない家系とがあって、どういう家系で結果が出やすいのかというのも考えなければいけないですし、ヒト一人の遺伝情報というのは膨大です。それを複数名集積するとなると、取り扱う情報量がものすごく膨大なんですね。それら膨大な情報の中に見いだした変異が意味のある変異なのかどうかということを1つ1つ検証していくことにも多くの時間がかかってしまいます。
今後の研究
サンプル数は、こつこつと集めて増やしている段階です。現在は、検出力を高めるために同一家系内に2人の1型糖尿病を発症した家系にも対象を拡大してサンプルの数を少しずつ増やしているところです。あとはどのような家系が解析に適しているかですが、これはなかなか難しい問題でいろいろな共同研究者とも思考錯誤している段階です。一つの仮説としてですが、親子例というのがより効率的かなと考えています。というのは、例えばご両親はどちらも糖尿病ではなく、お子さんはお二人とも糖尿病だという家系もあります。その場合には、ご両親のどちらからその要因がきたかというのが特定できないんですね。一方で、お父さんと娘さんが糖尿病で、お母さんは糖尿病ではないという家系の場合、これはもう間違いなくお父さんから遺伝要因が伝わったと考え、お母さんが持っている遺伝子変異は引き算してしまって構わないと言えます。数としては3名なんですが、全ての情報を効率よく活かせるのはこういった親子発症家系ではないか考えています。解析サンプル数が多いと、専門家の協力も必要になりますので、解析の専門家を共同研究者に迎えて現在研究を進めているところです。こういった研究が明日からすぐ治療に役立つかと言うと、残念ながらそうではありません。移植に役立つ研究ですとか治療法にすぐ直結する研究とはその点で異なっています。ですが、得られた遺伝子を発症予知のマーカーとして使えないか、こういう遺伝子をもっている人は将来的には発症しやすいですよ、あるいはしにくいですよという話につなげたいと考えています。また、こういったやり方をすると今まで想定されていなかった遺伝子というのがみつかることがあります。それをきっかけに1型糖尿病の新たな発症メカニズムがみつかる、それが予防や治療につながることが期待されます。こういった研究が長期的には1型糖尿病の根治につながると信じて研究に励んでいるところです。
質問コーナー
Q:因子を絞るというのですかね、それが何か「絞れない」ではなくてむしろ拡がっているような気がするのですが?
A:そうですね。まずは、1型糖尿病というのが「自己免疫疾患」と言われていますので、インスリンをつくる細胞が膵臓にあって、そこにリンパ球が集まってβ細胞が減ってしまうというようなメカニズムというのが分かってくると、ではそのメカニズムから、こういう遺伝子が関わっているのではないかと予想をつけて研究を進めています。例えば、先ほど白血球の血液型データHLAなどは真っ先に研究者が思いついたことで、狙い撃ちで「これが関係するのではないか」ということで調べてみたら実際にそうだった、というような歴史があるのです。
そこから少しずつ、たくさんの遺伝子解析をできるような時代になってきて、狙い撃ちではなくて、染色体のどこがあやしい、ではここはどうだろうということで、だんだん狭めていく、というようなやり方でみつかっていく。そういう意味ではだんだん因子が多くなっていって、「絞り込みきれない」という表現も間違いではないかもしれないですね。
日本人は欧米人に比べて1型糖尿病の患者・家族が少ない、という話をしましたけれども、ということは誰もが持っている要因ではなくて、まれな遺伝素因が欧米ほど多くない数で関わっているのではないかという推測はしています。ただ、それをたくさん見つける手段としては、欧米と同じように7000人〜9000人という数を集めて見つける手段というのは、なかなか難しいです。
HLAというのは必ず関係しているというのは明確な話なので、それプラスアルファの2番目、3番目、4番目…ぐらいの遺伝子を見つけるための手段として発症が濃厚なご家族を集めて研究を進めています。欧米で40個以上の関連遺伝子があると言われていますけども、日本でもそれほど多いのかどうかというのはわからない。私自身の実感としてはそんなに多くないのではと思っています。私は、40の中の全ての因子が関わっているわけではなくて、その中のなりやすいものを、いくつか集めて1型糖尿病になる、という発症の仕方だと思うので、その40ある中で、私はこれとこれとこれとこれ、この人はこれとこれとこれ、というような。(因子が)拡がったあとに収束していく、という材料にはなるのではないかなと思っています、ちょっと伝わりにくいかもしれませんが。
Q:欧米に比べて日本人のほうが(1型糖尿病の)原因になりうる遺伝子という数が、40より少ないのであろうということでしょうか?
A:(能宗先生)どうでしょうね、池上先生はどう思ってらっしゃるか分かりませんが、私自身はそんなには多くないのではと思っています。
(池上先生)直接の答えにはならないかもしれませんけども、例えば欧米で40とかあるというと「えっ」と感じるかもしれませんが、40の因子それぞれが自己免疫を起こすとか、あるいは膵臓のランゲルハンス島へターゲットするとか、どこか引っかかっているとするとのの要因がたくさん見つかると、そのひとつをブロックすれば止まるかもしれないですよね。予防治療の標的となるメカニズムというのが40もわかり、それがたくさんできるとポジティブに考えるとすると、治療予防に役立つ情報がたくさん得られるとも考えられます。
例えば、免疫のブレーキが外れると自己免疫が起こりやすくなる。そんなブレーキがいっぱいあるのだけれども、それがひとつでも外れたブレーキを戻してあげれば、起こらなくすることが出来るので、散っているようですけど、たくさんの情報が得られることは、予防とか治療を考える時には私たちとしては色んな方法が取れるということで、良いことではないかと思うのです。
命がどうかということはやってみないとわからないのですが、能宗先生がおっしゃったようにアメリカ、ヨーロッパとは違うものが働いているので、日本人で予防治療をしようと思ったら日本人の解析がとても大事で、そこをしっかりやって、ひとつでも多くメカニズムを解明すれば、色んな手立てが取れる、私はそんな風に思います。
Q:私には兄弟が2人いるのですが、2人とも1型糖尿病ではないのですね。両親の遺伝子の組み合わせで、自分が1型糖尿病になったのかもしれませんが、その中で私が発症して、兄弟2人は発症しなかった、ということは、逆に兄弟のどちらかでも何か遺伝はしているが、逆に「発症をブロックしている遺伝子がある」という発想があります。そういう可能性や発症をブロックするような遺伝子が見つかればいいなという希望的な想いもあるのですが、そのような研究は進んでいるのでしょうか?
A:「ブロックする」要因というのも非常に重要な発想だと思いますね。これは直接の答えになるかわかりませんが、例えば動物実験で、飼っていて、放っておいたら1型糖尿病になるというネズミがいます。そのネズミでも実はブロックする要因というのも見つかったりするのですね。ですから促進する方の因子と、ブロックする方の因子がすごく絶妙なバランスで、どちらにたまたま転ぶかということだと思いますね。そういう意味では、例えば今のお話でいうと、一番強い遺伝子といわれているHLAがありますよね。HLAを持っていることが必要条件だという話をしましたが、ではHLAを持っていても発症しない人というのがいるということなので、一番強い遺伝子を持っているのに発症しないのはなぜか、という見方は確かに重要なヒントになるかもしれないと思います。その視点でも解析はしているつもりですけども、参考にさせていただきたいと思います。